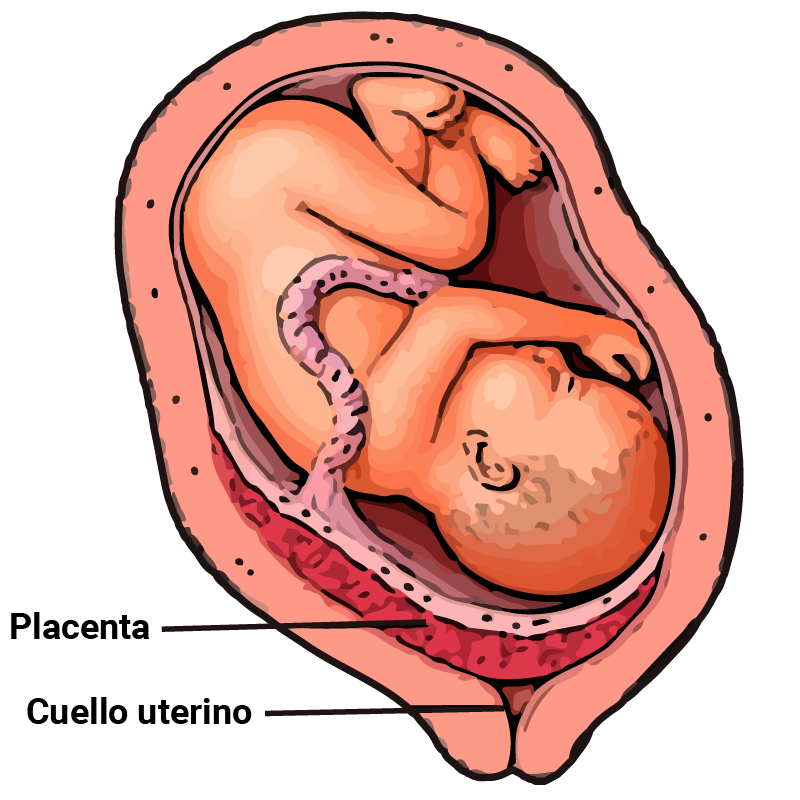
Placenta previa ocurre cuando la placenta de un bebé cubre parcial o totalmente el cuello uterino de la madre. La placenta previa puede causar sangrado severo y parto pretérmino, y puede ameritar la necesidad de realizar una cesárea.
Existen cuatro tipos (grados) de placenta previa:
- Total: el orificio cervicouterino está cubierto por completo por la placenta
- Parcial: la placenta cubre parcialmente el orificio interno
- Marginal: el borde de la placenta está en el margen del orificio interno
- Implantación baja: el borde de la placenta no llega al orificio interno, pero se encuentra en estrecha proximidad al mismo.
Esta condición debe ser sospechada en toda mujer con un embarazo de más de 20 semanas que presente sangrado transvaginal sin dolor.
¿Cuándo ir al médico?
Si la paciente no tiene una evaluación ultrasonográfica del segundo trimestre, cualquier sangrado en este período amerita que se determine la localización placentaria por ultrasonido antes de realizar un examen o tacto vaginal, ya que la palpación de la placenta puede provocar una hemorragia severa.
Tanto en la placenta previa total como parcial hay cierto grado de separación de la placenta como consecuencia de la dilatación cervical al momento del parto, lo cual provoca hemorragia desde vasos sanguíneos rotos.
¿Qué puede ocasionar placenta previa? Factores de riesgo.
- Placenta previa en embarazos anteriores
- Cesáreas previas
- Embarazo múltiple (más de 1 bebé)
- Múltiples embarazos anteriores
- Edad materna avanzada
- Abortos previos
- Procedimientos quirúrgicos intrauterinos previos
- Tabaquismo
- Uso de cocaína
¿Cómo se origina la placenta previa? Hipótesis comunes.
Una hipótesis es que un endometrio que no esté óptimamente vascularizado por cirugías o embarazos previos, promueve la implantación del tejido placentario hacia la parte baja de la cavidad uterina.
Otra hipótesis es que una superficie placentaria grande, como ocurre en los embarazos múltiples, o en respuesta a una perfusión útero-placentaria reducida, aumenta la probabilidad de que la placenta cubra el orificio cervical interno.
El fenómeno más característico es la hemorragia indolora que aparece cerca del final del 2do trimestre o después, lo cual ocurre en el 70-80% de los casos. Algunos abortos pueden ser resultado de esa localización anormal de la placenta en desarrollo.
El sangrado placentario ocurre cuando cambios graduales en el cérvix o en el segmento uterino bajo producen desprendimiento de la placenta. El examen o tacto vaginal, así como el coito (relaciones sexuales), pueden provocar el sangrado; el cual generalmente es materno.
Sin embargo, puede ser de origen fetal por lesión de algún vaso fetal. La hemorragia inicial rara vez es tan profusa como para ser letal y regularmente cesa de manera espontánea.
¿Cómo se hace el diagnóstico de placenta previa?
Siempre se debe sospechar en mujeres con hemorragia espontánea durante la segunda mitad del embarazo. La posibilidad de placenta previa no se debe descartar hasta que haya sido comprobada su ausencia por ultrasonido.
Localización mediante ultrasonido
Entre el 1-6% de las mujeres embarazadas presentan evidencia sonográfica de placenta previa entre las 10 y 20 semanas de embarazo, siendo en su mayoría asintomáticas y el 90% de estos casos resuelven espontáneamente.
Mientras más avanzada en el embarazo persista la placenta previa, más probable es que esté presente al momento del parto.
El ultrasonido abdominal es el método más simple, preciso y seguro para localizar la placenta. Debido a que una vejiga muy llena de orina puede arrojar resultados falsos positivos por distensión excesiva, se recomienda realizar el estudio con la vejiga parcialmente llena o vacía para confirmar los hallazgos. El diagnóstico debe confirmarse con ultrasonido transvaginal a menos que la placenta esté totalmente central.
Manejo o Administración del parto
El momento del parto depende del estado de la paciente y se debe intentar alcanzar las 36-37 semanas de gestación.
Una cesárea siempre está indicada cuando hay evidencia sonográfica de placenta previa completa y un feto viable. Es recomendable programar la cesárea para minimizar el riesgo de que ocurra un parto vaginal de urgencia y la necesidad de transfusiones sanguíneas.
Las indicaciones de una cesárea de urgencia son:
- Monitoreo fetal que muestre datos de inestabilidad fetal
- Hemorragia que ponga en peligro la vida de la madre
- Sangrado transvaginal significativo después de las 34 semanas de embarazo.
¿Cuál es la morbimortalidad de la placenta previa?
Materna: Existe un aumento en el riesgo de hemorragia periparto y por ende, existe mayor probabilidad de recibir transfusiones de sangre y de requerir histerectomías post-parto. Si el sangrado causa inestabilidad hemodinámica, puede llevar a hipoxia y muerte.
Neonatal: La morbi-mortalidad neonatal ha disminuido debido a mejores cuidados obstétricos como lo son el uso de corticoides para maduración pulmonar antenatal, mayor uso de cesáreas y mejores cuidados neonatales.